Por Victor Hugo Silva
Fernando começou a trabalhar em março no Hospital de Campanha do Anhembi. É um contrato que o médico assina lá na hora. Não é um contrato regido pela CLT, não é uma prestação de serviços usando CNPJ, “você não tem direito a nada, você não tem direito a férias, você não tem direito a ficar doente. Se você ficar doente, você vai perder seu plantão e não receberá nada”, diz Fernando.
Ele explica que, se o médico ficar doente, “eles não cobrem nada. Se você ficar doente, é problema para você. Se você ficar doente no dia do seu plantão e você não conseguir uma substituição para você, o problema é seu: você é punido por isso. Ou você não vai pegar o próximo plantão ou qualquer outra coisa”.
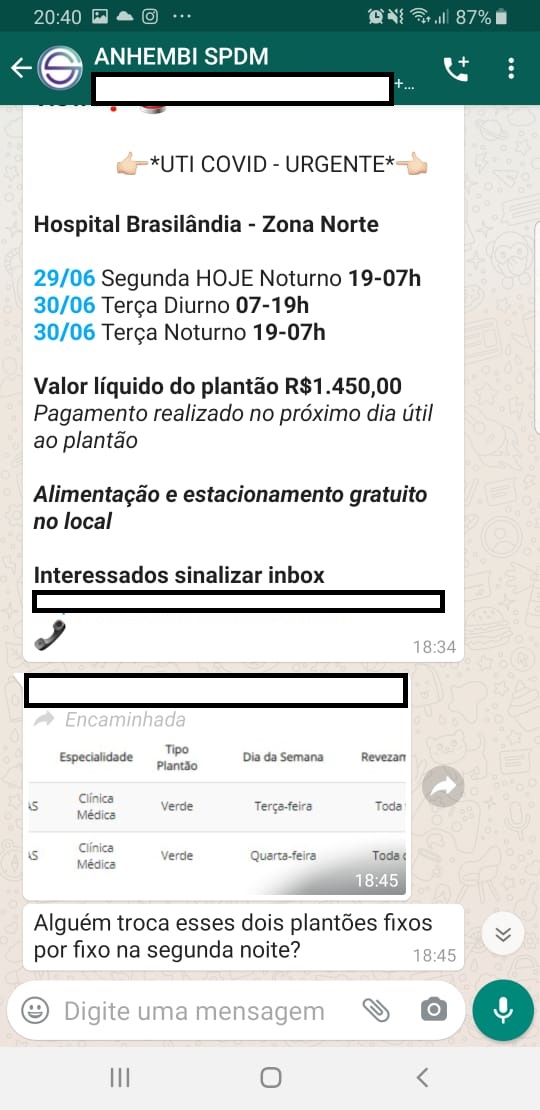
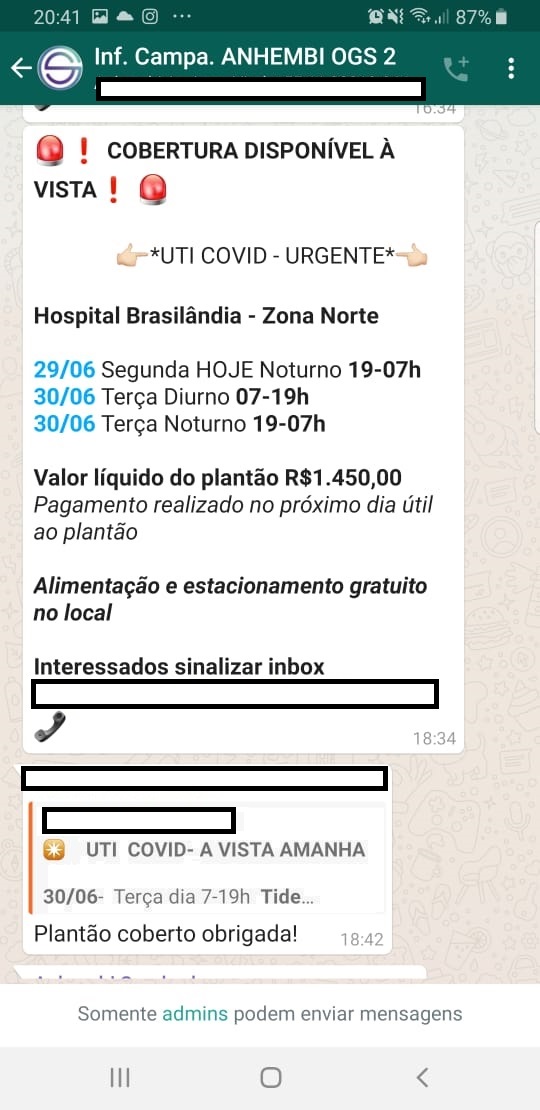
Como funciona a organização da escala de trabalho? Fernando explica que “você não tem os dias fixos normalmente. A pessoa assina o contrato, mas tem o grupo de WhatsApp, onde eles jogam os plantões e o que gritar primeiro pega o plantão”.
Como assim? “É como se fosse um contrato intermitente, mas eles sabem qual vai ser a demanda. Eles só não contratam de sacanagem”. No entanto, existem os plantões fixos. Como funcionam? Fernando explica: “Eles jogam, por exemplo, ‘tal dia à noite vai ter plantões; alguém tem interesse de pegar fixo’? Se você já tem uma certa moral com os caras, você pega esse plantão fixo” e aí consegue-se alguma estabilidade, mas ele alerta que “eles te cortam a qualquer momento”.
Fernando conta o caso dele. Em julho, ainda não estava confirmado se iria continuar tendo a campanha no hospital onde ele tinha “plantão fixo”. Mesmo assim, de acordo com Fernando, “eles confirmaram comigo mês passado, se eu poderia ficar até o fim de julho”. Ele confirmou e a gestão garantiu seus plantões até essa data. Porém, na última semana de junho, Fernando descobriu que não tinha nada confirmado e “ninguém me avisou”. Como assim? “Porque eles não sabiam nem se continuaria havendo o hospital de campanha. Então, a gestão do hospital de campanha pediu para eu confirmar os plantões novamente — só que apenas até o começo de julho. Sem ter avisado nada antes”. Falo para o médico que a situação dele se parece com a de um entregador de iFood, mas para médicos. Ele ri e confirma: “É isso mesmo”.
Será que é isso mesmo? Perguntei que tipo de relação de trabalho era essa para alguns especialistas. Me responderam Ernesto Emir Kugler Batista Junior, médico com especialidade em medicina do trabalho, Luciano Augusto de Toledo Coelho, Juiz Titular do Trabalho, e Marco Antônio César Villatore, Professor do UNINTER e dos Programas de Graduação e de Pós-Graduação em Direito da UFSC:
“A relação entre o médico e o seu contratante direto, como se apresenta, é de emprego, mas somente ter plantão fixo não implica vínculo empregatício, até porque parece que podem trocar de horário e de plantão. Pode ser contratado pela CLT ou, caso não haja subordinação jurídica, o que se caracteriza pela troca de plantão ou principalmente se puder mandar outro médico no seu lugar, achando que é possível contrato autônomo, temporário, até pela situação diversa trazida pela covid-19”.
Gabriela Lotta, professora da FGV e participante do Núcleo de Estudos da Burocracia (NEB), me confirma que esse caso de precariedade no trabalho não é único: “Esta pandemia tem exacerbado problemas estruturais do Estado. As relações de trabalho são um deles. Há alguns anos temos uma precarização das relações de trabalho no serviço público em geral e no SUS de forma específica. Durante a pandemia, estas relações têm gerado várias consequências, como assédio moral e obrigatoriedade de trabalhar mesmo em condições adversas ou sendo do grupo de risco. Também recebemos relatos desta situação de profissionais do país inteiro. Por exemplo: profissionais obrigadas a continuar trabalhando grávidas; ou a trabalhar sem Equipamento de Proteção Individual (EPI) e sem poder reclamar sob ameaça de demissão. Este cenário reforça a ideia de que estes profissionais precisam trabalhar quietos, trabalhar muito, não reclamar e não expor problemas. E só reforça o descaso generalizado do Estado para com os profissionais da linha de frente”.
Fernando fala que o problema no Hospital de Campanha onde ele trabalha, o do Anhembi, não é a falta de EPIs. “Os EPIs são fornecidos, eles são bem certinhos com isso”, me diz. Mas existe um medo.
As razões do medo
Primeiro, dos pacientes. Fernando relata que muitos pacientes chegavam achando que “estavam indo lá para morrer”. Por quê? “Normalmente”, ele explica, “esses pacientes vinham de prontos-socorros lotados, principalmente no início; os prontos-socorros não tinham vagas para interná-los e os estavam encaminhando. Não era nem uma questão de piora no quadro de saúde dos pacientes — a questão era: não tem espaço para ninguém aqui; podemos levá-los para o hospital de campanha. E nisso tem um problema: está sobrecarregado. Ninguém teve tempo de conversar com o paciente, nem uma enfermeira, nem o médico, de explicar para o paciente ou falar para ele que: ‘você está bem. Só precisaremos monitorá-lo por uns dias. Só estou te transferindo para outro hospital porque aqui está sem vagas e lá você poderá ser acompanhado melhor, tudo bem? Só precisava disso. Mas não teve tempo para isso”.
Ele conta que no Anhembi há um médico para cada 20 pacientes. “Isso é muito. São muitos pacientes. Não dá tempo de você conversar com o paciente, examinar e explicar o que está acontecendo, ainda mais porque você vai ter de pegar um telefone e conversar com a família. A situação estava muito assim: todos os médicos reclamando que não tinham condições de manter o trabalho daquele jeito. Que estava havendo um prejuízo para o paciente”.
Fernando conta que nos plantões dele, especificamente, que são de noite, ele não fica necessariamente por conta dos pacientes. Fica disponível para algum problema que surja para resolver. “A maior parte do que fazemos à noite é ficar corrigindo prescrições, corrigindo remédios que os médicos prescreveram às pressas; de dia e de noite estava bagunçado, tinha quantidades erradas que tínhamos de calcular novamente, horários errados para corrigirmos. Para você ver o nível de sobrecarga”.
Medo na equipe. Dentro do hospital de campanha tem duas alas: uma dos casos confirmados de covid-19 e uma dos que ainda não foram confirmados. Quando um caso não confirmado é confirmado, “a gente vê um certo desespero na equipe. ‘A gente tem de isolar esse paciente logo, ele não pode ficar aqui, ele vai contaminar todo mundo, vai contaminar a gente’, e os pacientes percebem o medo”.
Gabriela Lotta confirma que existe entre os profissionais da saúde um “sentimento coletivo de desespero […] Qualquer sinal de possível contágio já ganha proporções enormes, o que mostra o desespero da situação que estão vivendo. E se estiverem sem os equipamentos e recursos adequados, este desespero aumenta ainda mais. Por isso não dá para culpabilizar os profissionais sozinhos por atitudes como esta”.
Fernando explica que “o mesmo medo que as pessoas na rua têm de pegar o vírus, as pessoas no hospital têm o mesmo medo. Mesmo estando paramentadas, mesmo tendo os equipamentos, elas ainda têm medo. Não é por um fator específico. Elas estão ali todo dia, estão vendo o que acontece. Colegas nossos já morreram. Em Diadema tivemos colegas de postos de saúde que morreram por causa do coronavírus, então a galera fica assustada”.
Gabriela Lotta confirma que existem histórias que dão fundamento para esse medo coletivo: “por exemplo: saiu um relato de uma médica dizendo que a UBS [Unidade Básica de Saúde] onde trabalha não tem janelas. Imagina como deve ser angustiante trabalhar num lugar destes num momento de pandemia. Como a linha de frente é que está vivendo na pele estas situações precárias, sem apoio, sem recursos e sem equipamentos, os casos em que o desespero aflora acontecem ali. Nesse sentido, a linha de frente é de fato a mais afetada no momento, porque para eles não existe a opção do homeoffice. E o que temos visto é este descaso do poder público em prepará-los para trabalharem bem e seguros neste momento”.
Pergunto a Fernando se ele acha que eles têm espaços para elaborar esses medos. “Não é da cultura do profissional da saúde procurar esse tipo de socorro. Nós não somos estimulados a falar de nós mesmos, a cuidarmos da nossa própria saúde mental. Aí às vezes, pelo medo, acabamos pedindo testes para covid-19 que não são necessários (não cumprem os requisitos), no momento errado, por pressão da chefia e dos colegas, fazendo faltar para quem realmente vai precisar, pelos requisitos; ou então, pela pressão de estarmos atendendo 20 pacientes ao mesmo tempo, não receitamos os remédios da forma correta. São os erros mais comuns que resultam dessa situação”.
Gabriela Lotta conta que essa situação de precariedade “reforça a ideia de que estes profissionais precisam trabalhar quietos, trabalhar muito, não reclamar, não expor problemas. E só reforça o descaso generalizado do Estado para com os profissionais da linha de frente”.
Fernando me lembra de outra questão que dificulta os atendimentos. A precariedade dos vínculos de trabalho dos pacientes. Mesmo se testarem positivo, “muitos pacientes não vão deixar de trabalhar porque deixarão de receber”. Outros, se for confirmado que ficaram doentes, podem ser demitidos depois de 14 dias de atestado. Existe uma falta de confiança no governo, nos profissionais da saúde e até nas outras pessoas. As pessoas sentem que estão sozinhas. Isso dificulta bastante. A aproximação cotidiana dos profissionais da saúde com a população poderia ser uma resposta para isso — começar a construir confiança, em vez de repulsa.
Desentendimentos
Uma família em Goiânia ficou 6 horas na fila do CAIS (posto de saúde), esperando para conseguir um pedido de teste para covid-19 para a mãe e não conseguiu. A mãe (que inicialmente estava com sintomas) não conseguiu se tratar, foi se cuidar em casa e a família inteira se infectou. Pergunto a Fernando que saída essa família poderia ter encontrado dentro do sistema público de saúde.
Ele me responde que “tecnicamente, isso não deveria acontecer. O posto deveria dar conta da demanda. É um direito da pessoa, ser atendida ou então ser levada para outro lugar. Ninguém deveria ficar esperando por 6 horas, ainda mais ficar esperando 6 horas e não ser atendido. É um absurdo”. Mas ele pondera que “se isso aconteceu, o médico que trabalha nesse posto deve ter atendido umas 40, 50 pessoas, porque o atendimento que te cobram nesses lugares é de 5, 6 minutos. Não é de sacanagem que fica essa espera. É porque é desumano: não contratam mais médicos, não tem sala para o médico atender, não tem material. E no final das contas todo mundo sofre: tanto o médico que fica exposto a um burnout, ou à contaminação, quanto o paciente que vai ficar horas numa fila e não vai passar numa triagem e vai ter essa sensação (com razão) de ter sido mal atendido (porque ele foi). E, mesmo que tenha sido um caso leve, ele vai ter essa sensação de que, se tivesse sido um caso grave, ele teria morrido ali e que ele não morreu ali por um acaso, por obra do destino. Isso vai causar uma sensação de revolta muito ruim na família. Porque essa família foi mal atendida pelo SUS, ficou na fila, esperou e foi negligenciada pelo sistema. Isso abre espaço para as famílias serem exploradas pelos planos de saúde particulares”.
O “bom doutor”
Um desses que se oferecem para atender bem e que foi negligenciado pelo sistema público é o Dr. João*. Pacientes que não quiseram se identificar relataram que o tratamento foi diferenciado, já de saída: na recepção do Instituto, João*, o médico, fala que as famílias podem tirar as máscaras; o médico também tira a máscara para conversar com as famílias e diz que não se contamina porque já tomou o “kit covid-19”. Esse médico pede vários testes, faz um acompanhamento de perto, da família inteira, dos resultados, e realiza monitoramento pelo WhatsApp. Os resultados de uma das famílias foram negativos e ela acreditou que o médico a salvou.
Essa família se tornou uma das promotoras do tratamento precoce de covid-19. Orientada por quem? Reproduzo aqui um diálogo dessa família com outras pessoas após o fato.
Pessoa 1: Olha só… eu e o fulano estamos tomando o coquetel do Dr. João. Quem está com covid toma durante 5 dias. Quem não tiver testado positivo para covid, toma apenas 1 dia.
Pessoa 2: Ah, quero demais. Meus remédios já acabaram.
Pessoa 1: Vou mandar o que contém (prints da receita do Dr. João).
Pessoa 2: Já tomei invermectina. Esses outros devem ser manipulados?
Pessoa 1: Olha só. Em pouco tempo, [o coquetel] praticamente eliminou o vírus do organismo do fulano. Não tem problema ter tomado ivermectina. No caso, você tomará apenas um a mais. O Dr. João explicou que quem toma antes é para amenizar o impacto do vírus, caso venha a contraí-lo. Se quiserem tomar, passem aqui na porta de casa. Deixaremos na calçada na hora que estiverem vindo. Tragam um saco plástico para não terem contato com as superfícies que tocamos. Vamos evitar a todo custo contaminá-los.
Pessoa 2: Opa, beleza. Vou sair e passo aí então.
Pessoa 1: Certinho.
O caso dos fiéis
Uma agente de saúde comunitária (ACS) de uma UBS em Diadema conta um caso interessante que aconteceu na região em que ela trabalha. “Um casal de amigos de longa data e também pacientes e pastores da igreja me questionaram sobre abrir a igreja para a Santa Ceia. Pedi por tudo que não abrissem e teimaram. O resultado: todos ficaram sintomáticos e foram fazer testes na cidade vizinha, numa clínica particular, e esconderam. Quase caí para trás ao chegar a lista de casos positivos e ver o nome do pastor Paulo. E, ao perguntar à esposa, ela disse ‘estávamos todos gripados, mas já saramos’”.
Mas quem escondeu que fez os testes? O pastor escondeu da agente da UBS por “vergonha” de ter aberto a igreja, sabendo que era irresponsabilidade, e as irmãs da igreja tinham vergonha de levar comida para o casal doente. Levavam escondido. Mas os fiéis não fizeram testes numa cidade vizinha. Não tinham dinheiro. A esposa e a filha também não fizeram, apesar de terem tido sintomas e não terem informado a ACS. Quem fez foi só o pastor, em outra cidade, escondido, pois “um patrão pagou”. Pergunto o motivo da vergonha. Ela responde com simplicidade: “Como posso pregar na igreja que Jesus libertou todos da covid e, em seguida, testar positivo? Acho que essa era a vergonha”.
Em matéria anterior no Passa Palavra comentamos sobre a hostilização e a quebra dos vínculos com os profissionais da saúde e como, de acordo com Gabriela Lotta, eles vêm “rompendo vínculos e laços de confiança que são centrais nas políticas de saúde”. Mas agora queria falar de outro aspecto desse movimento.
Decisões difíceis
A agente de saúde relatou como um paciente bolsonarista que não queria usar a máscara criou dificuldades até ela conseguir que ele fosse para uma consulta. Porém, ele morreu. Ela relata como se sentiu:
“Isso me abalou, porém, de certa forma, me deu forças para seguir, pois penso que até a morte do Sr. José serviu de exemplo. As pessoas assistem à TV e filtram somente aquilo que lhes é favorável, e um presidente é um exemplo para uma nação, acreditam no que ele fala e, sim, por mais que gostem de nós, nem sempre nos levam a sério”.
Angélica Belo, 36 anos, relata, para a rede # Colabora, como se sentiu ao ver a morte de um paciente recém-casado: “Um dos momentos mais marcantes para a enfermeira foi a morte de um paciente recém-casado, sem comorbidades. ‘É muito triste ver a falta de despedida e de visitas da família. Nesses dias, chego em casa mais sensível, abraçando mais e dando muito mais valor à vida’, conta Angélica”.

Perguntada se chegaria ao ponto de fazer como fizeram na Itália, escolher quem vai para o respirador, Izabel Cristina Firmino respondeu:
Isso aqui no Brasil a gente já faz [desde] antes de pandemia. Eu fui intensivista durante 16 anos, já vi ter de escolher, ter de tirar o tubo antes do tempo porque outra pessoa está precisando. Isso não é uma novidade no país, não é uma novidade. Já vi “fulaninho está melhorzinho, vamos tirar ele do tubo bom e botar no pior. Porque o outro precisa do tubo”.
Gabriela Lotta explica que “tem vários fatores que levam a isso. Primeiro, a sobrecarga de trabalho; a falta de recursos e a falta de suporte fazem com que estes profissionais tenham de fazer ‘escolhas trágicas’ na ponta, como decidir quem recebe os poucos recursos disponíveis. E estas escolhas são feitas com base em vários critérios. O que as pesquisas mostram é que, muitas vezes, os profissionais escolhem investir os recursos escassos em quem tem mais chances de se recuperar (exemplo: dar medicamentos para quem tem mais chances de tomá-los corretamente e se curar). O problema é que, em geral, ‘quem tem mais chances’ são os menos vulneráveis. E isso gera um ciclo vicioso de vulnerabilidades”.
A Imagem de destaque do artigo e a última são de Javier Matheu. As imagens restantes são prints do “leilão de Whatsapp”.